幽门螺杆菌感染是引发胃炎、胃溃疡甚至胃癌的常见病因,全球约半数人口受其困扰。面对这一隐形健康威胁,医学界探索出的三联疗法曾是主流治疗方案,但随着抗生素耐药性加剧和临床需求升级,其应用策略正经历重大变革。本文基于最新临床研究与指南共识,系统解析当前治疗格局中的关键问题。
一、三联疗法的核心机制与适用场景
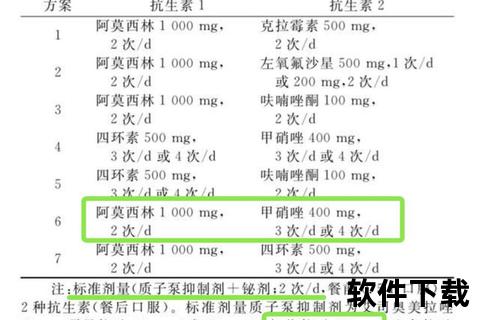
三联疗法由质子泵抑制剂(PPI)联合两种抗生素构成,通过抑制胃酸分泌与双重抗菌作用杀灭幽门螺杆菌。经典组合包括:
PPI+克拉霉素+阿莫西林(青霉素无过敏者首选)
PPI+克拉霉素+甲硝唑(青霉素过敏替代方案)
PPI+左氧氟沙星+阿莫西林(低氟喹诺酮耐药地区适用)
适用人群:
1. 低耐药风险群体:克拉霉素耐药率<15%、甲硝唑耐药率<40%的地区,14天疗程根除率可达80%-85%。
2. 特定禁忌患者:对铋剂过敏或存在肾功能不全者,可优先考虑三联方案。
3. 儿童感染者:6岁以上儿童在无铋剂使用条件时,可短期(7-10天)采用低剂量三联治疗。
二、疗效衰减的现实挑战:耐药性主导的困境

近十年数据显示,三联疗法根除率从90%降至65%-75%,核心原因包括:
1. 抗生素耐药性激增:
克拉霉素耐药率超30%(我国部分地区达50%)
甲硝唑耐药率普遍超过60%
左氧氟沙星耐药率因呼吸道感染滥用攀升至30%以上
2. 用药依从性不足:
漏服或错服(如PPI未餐前服用、抗生素剂量不足)导致亚抑菌浓度,加速耐药菌株筛选。
3. 个体代谢差异:
PPI快代谢型患者胃酸抑制不足,影响抗生素活性。
三、临床优化策略:精准化与多维度干预
(一)抗生素组合的动态调整
青霉素过敏者:选择四环素+甲硝唑组合,或头孢呋辛替代阿莫西林。
高耐药地区:以呋喃唑酮、多西环素替代传统抗生素,耐药率<5%。
序贯疗法:前5天使用PPI+阿莫西林,后5天切换为PPI+克拉霉素+甲硝唑,降低耐药风险。
(二)增效技术的整合应用
铋剂联合方案:虽属四联范畴,但短期(7天)铋剂添加可使三联根除率提升10%-15%。
益生菌辅助:乳酸杆菌、布拉氏酵母菌可减少抗生素相关腹泻,间接提高依从性。
中药协同:含黄连、黄芩的复方制剂通过抑制细菌黏附增强抗菌效果,尤其适用于复治患者。
(三)精准用药的关键细节
1. 时间管理:
PPI需餐前30分钟服用,确保胃酸充分抑制。
抗生素饭后服用减轻胃肠道刺激。
2. 剂量计算:
阿莫西林每日需达2g(如0.25g/粒则每次4粒)。
儿童用药需按体重调整,克拉霉素避免超量。
3. 禁忌管理:
孕妇禁用克拉霉素和左氧氟沙星。
长期NSAIDs服用者需评估胃黏膜保护需求。
四、疗效评估与复治决策
1. 复查时机:停药后4周进行尿素呼气试验,避免假阴性。
2. 失败原因分析:
耐药检测(如克拉霉素23S rRNA突变)指导二线用药。
胃镜活检培养+药敏适用于多次治疗失败者。
3. 复治方案:
间隔≥6个月,避免交叉耐药。
优先选择含铋四联或高剂量双联疗法(如阿莫西林3g/天+PPI双倍剂量)。
五、患者教育:提升治疗成功率的核心环节
1. 行为干预:
治疗期间严格(刺激胃酸分泌)。
分餐制预防家庭内交叉感染。
2. 症状监控:
出现皮疹或严重腹泻需立即停药就医。
灰黑色大便为铋剂正常反应,无需恐慌。
3. 长期管理:
根除成功后每年复查1次,高危人群(胃癌家族史)需胃镜随访。
幽门螺杆菌治疗已进入“精准化时代”,三联疗法虽面临挑战,但通过耐药监测、方案优化和患者教育仍可发挥特定价值。对于普通患者,及时完成规范疗程并配合生活方式调整,是阻断疾病进展的关键;对于复治失败者,铋剂四联或个体化方案将成为更优选择。未来,新型药物(如rifasutenizol)与疫苗研发或进一步改写治疗格局,但现阶段,科学用药与全程管理仍是应对这一“隐形杀手”的核心策略。

